ADMIN
Расписание работы
03.01.2021г. - Работают все педиатрические отделения ПО №1,ПО №2,ПО №3,ПО №4 с 9-00-14-00. Осуществляется амбулаторный приём пациентов и вызовы на дом.
Профилактика детского дорожно-транспортного травматизма
Принципы питания при СД 1 типа
«Нет диеты – есть правильное питание»
Вам не потребуется резко изменять свой рацион питания и отказываться от всех своих любимых блюд, если, конечно, до диабета Вы питались правильно, а не одними чипсами.
Вы можете услышать от окружающих, что при СД 1 типа можно есть все. В целом это так, но на начальных этапах жизни с диабетом Вы не должны принимать это за правило.
Мы настоятельно рекомендуем в первые несколько месяцев диабета следовать определенной схеме питания, чтобы лучше понять влияние отдельных продуктов на уровень сахара в крови.
Если до диабета у Вас не было определённого режима питания, Вам придётся упорядочить его. Только упорядочив свой режим, Вы подберёте правильную схему введения инсулина.
Когда Вы хорошо изучите себя и свой организм, Вы сможете свободнее регулировать свое питание и введение инсулина без риска повысить глюкозу в крови до критического уровня. Вскоре Вы станете настоящим экспертом-диетологом и сможете консультировать своих друзей и знакомых!
Цели рационального питания:
- Поддержание оптимального (близкого к физиологическому) уровня глюкозы в крови.
- Поддержание нормального веса.
- Профилактика сердечно-сосудистых заболеваний, поддержание нормального уровня холестерина.
- Хорошее общее самочувствие.
- Состав продуктов питания
- Задача на начальном этапе:
Главное - научиться четко видеть и считать углеводы во всех продуктах, которые едите. Для этого надо научиться различать основные составные части Ваших продуктов.
При рациональном питании рекомендуется следующее соотношение веществ:
|
Питательные вещества |
Белки |
Жиры |
Углеводы |
|
Оптимальное соотношение, % |
15-20 |
20-25 |
55-60 |
|
Энергетическая ценность 1 грамма |
4 ккал |
9 ккал |
4 ккал |
При правильном и сбалансированном питании витамины и микроэлементы поступают в достаточном количестве с основными продуктами.
Белки
Различают животные (мясо, творог, молоко, рыба) и растительные (фасоль, горох, соя) белки.
При правильном питании их не считают.
Жиры (животные и растительные)
Животные (насыщенные, твердые): сливочное масло, маргарин, сыр при правильном питании должны составлять около 30% от общего количества жиров.
Растительные (ненасыщенные, жидкие): растительные масла, рыбий жир при правильном питании должны составлять около 70% от общего количества жиров.
При правильном питании их не считают.
Ограничивают приём жиров только при кетоацидозе и лишнем весе.
Углеводы
Именно их в продуктах надо четко видеть и уметь считать.
Именно углеводы являются источником глюкозы и повышают ее уровень в крови. Доза инсулина короткого действия рассчитывается по количеству принятых с пищей углеводов.
Однако через 3-4 часа после употребления пищи с большим содержанием белка и жиров (например, порции мяса весом 200 г), глюкоза в крови повысится, что может потребовать дополнительного введения небольшой дозы инсулина короткого действия после еды.
Классификация углеводов
|
Перевариваемые (надо считать) |
Неперевариваемые (не надо считать) |
|||
|
Простые (быстрые) |
Сложные (медленные) |
Пищевые волокна (клетчатка) |
||
|
Моносахариды |
Дисахариды |
Полисахариды (крахмал) |
Нерастворимые (целлюлоза, гемицеллюлоза, лигнин) |
Растворимые (пектин, гуар) |
|
глюкоза, фруктоза, галактоза (фрукты, ягоды, мед) |
сахароза (сахар), мальтоза (солодовый сахар), лактоза (молочный сахар) |
содержатся в картофеле, крупах, хлебе, макаронных изделиях |
содержатся в отрубях, овощах, хлебе грубого помола, бобовых, кожице фруктов |
содержатся в яблоках, грушах, цитрусовых, овощах, ячмене |
|
Быстро всасываются в кишечнике и быстро повышают глюкозу в крови. Употребление таких углеводов требует определенных правил. Лучше употреблять после еды и вместе с продуктами, которые замедляют их всасывание (клетчатка, жиры). Здесь надо учитывать проблемы с весом. Можно употреблять при физических нагрузках, т.к. являются чистыми источниками энергии. В жидком виде можно употреблять только при гипогликемии (напитки на глюкозе). При избытке в пище вызывают ожирение и кариес |
Длительно расщепляются в кишечнике и медленно всасываются. Медленно повышают глюкозу в крови |
Нормализуют работу кишечника. Создают чувство сытости. Уменьшают гнилостные процессы в кишечнике. Снижают риск рака кишечника |
Выводят из кишечника балластные вещества, токсины, радионуклиды. Замедляют всасывание глюкозы. Способствуют выведению холестерина. Снижают риск заболеваний сердца |
|
|
Ограничивают при СД (можно не более 10% суточной калорийности). Применяют при гипогликемии |
Рекомендуют при СД во время каждого приема пищи |
Рекомендуют 30-40 г пищевых волокон ежедневно. Растворимые волокна - 10-25г/день |
||
Углеводы можно считать в граммах или хлебных единицах (ХЕ). Система хлебных единиц (ХЕ) была разработана для упрощения составления пищевого рациона при сахарном диабете.
1 ХЕ соответствует 10-12 граммам углеводов в любом продукте.
Способы подсчета углеводов
- Визуальный способ: по специальным картинкам, которые отражают размеры порций разных продуктов, содержащих 1 ХЕ:
- Система таблиц, где дается содержание углеводов (ХЕ) в определенном количестве продуктов
Содержание «хлебных единиц» в продуктах питания
|
ПРОДУКТЫ |
Мера |
Вес или объем |
|
МОЛОЧНЫЕ ПРОДУКТЫ: |
||
|
Молоко (цельное, топленое), кефир, простокваша, сливки |
1 стакан |
250 мл |
|
Сырники |
1 средний |
85 г |
|
Мороженое (в зависимости от сорта) |
65г |
|
|
Йогурт 3,6% жирности (см. этикетку с содержанием углеводов) |
1 стакан |
250 мл |
|
ХЛЕБОБУЛОЧНЫЕ ИЗДЕЛИЯ: |
||
|
Хлеб белый, булки любые (кроме сдобных) |
1 кусок |
20 г |
|
Хлеб серый, ржаной |
1 кусок |
25 г |
|
Хлеб из муки грубого помола, с отрубями |
1 кусок |
30 г |
- Подсчёт по данным, указанным на этикетках продуктов: количество белков, жиров и углеводов в 100 г продукта.


Каждый человек может выбрать систему подсчета, которая ему нравится. Но чаще всего бывает удобно использовать их комбинации.
Правила расчета дозы инсулина на углеводы
Хлебный фактор
Как же правильно рассчитать дозу инсулина в зависимости от количества принятых с пищей углеводов?
Количество единиц инсулина на 1 ХЕ (10-12 г углеводов) определяет ХЛЕБНЫЙ ФАКТОР (рассчитывается индивидуально).
В среднем 1 ХЕ повышает уровень глюкозы в крови на 2 ммоль/л.
Обычно на 1 ХЕ требуется 2 ЕД «короткого» инсулина (индивидуальные колебания от 0,5-1 ЕД в «медовом месяце» и до 4 ЕД при плохой чувствительности к инсулину - инсулинорезистентности). Можно использовать общие рекомендации:
На завтрак: 2 ЕД на 1 ХЕ
На обед: 1-1,5 ЕД на 1ХЕ
На ужин: 1—1,5 ЕД на 1 ХЕ
Методы расчета индивидуального хлебного фактора
1 способ:
Количество ХЕ (или граммов углеводов) в данный прием пищи (учитывают ХЕ на основной прием пищи и «перекус», если такой есть) разделить на количество единиц «короткого» инсулина перед едой, необходимого для поддержания глюкозы в крови через 2-3 часа в пределах ± 2 ммоль/л от допустимого уровня.
Хлебный фактор рассчитывается на каждый основной прием пищи. Для аналогов инсулина ультракороткого действия берут только ХЕ основного приема пищи, поскольку «перекусы» не нужны.
2 способ:
Общее количество ХЕ (или граммов углеводов), потребляемых за день, разделить на количество единиц инсулина короткого действия в день. Инсулин среднего и длительного действия в расчет не берут.
3 способ:
«Правило 450»: 450 разделить на всю суточную дозу инсулина (количество ЕД «короткого» + количество ЕД «длительного» инсулина) = количество граммов углеводов, для которых требуется 1 ЕД инсулина короткого действия.
«Правило 500»: 500 разделить на всю суточную дозу инсулина (количество ЕД «ультракороткого» аналога инсулина + количество ЕД «длительного» инсулина) = количество граммов углеводов, для которых требуется 1 ЕД аналога ультракороткого действия.
Данные расчеты проводятся при компенсации и субкомпенсации диабета (НbА1С до 8 %) и хорошо подобранной дозе базального инсулина. При нестабильных сахарах и декомпенсации рассчитанные коэффициенты не будут верны.
На начальных этапах диабета надо часто пересчитать индивидуальный хлебный фактор, поскольку доза инсулина часто меняется.
Сколько надо употреблять углеводов?
Если до развития диабета у Вас был нормальный вес, то расчет углеводов и режим питания должен основываться на Ваших привычках в еде.
В идеале эндокринолог (или диетолог) должен проанализировать Ваш обычный рацион питания до болезни и, исходя из него, рассчитать количество углеводов, делая соответствующие коррекции по типу углеводов и режиму инсулинотерапии.
При избытке веса (что не часто встречается на начальных этапах СД1 типа) даются рекомендации по снижению количества потребляемых углеводов и жиров.
Гликемический индекс
Способность углеводов вызывать повышение уровня сахара в крови (гипергликемию) определяется гликемическим индексом. Этот термин впервые был введен в обращение в 1976 г.
Что такое гликемический индекс? По сути, это показатель, который определяет, на сколько возрастает уровень сахара в крови после потребления определённого продукта, и отражает скорость, с которой углеводистая пища всасывается в кровь. Чем выше гликемический индекс продукта, тем быстрее и значительнее после поступления пищи возрастёт уровень сахара в крови. А это в свою очередь послужит сигналом организму для выработки большей порции инсулина. Так как у больных 1 типом диабета инсулина либо нет, либо очень мало, то для них жизненно важно потреблять углеводы, обладающие низким гликемическим индексом и относительно медленно повышающие уровень сахара в крови. Это не касается случаев возникновения гипогликемии, когда, наоборот, необходимо быстро «поднять» сахар в крови, то есть употребить продукт с высоким гликемическим индексом.
Гликемический индекс зависит прежде всего от количества моно- и дисахаридов в пище. Кроме того, на гликемический индекс влияют другие компоненты пищи и ее консистенция. Например, клетчатка, белки и жиры замедляют всасывание глюкозы в кишечнике и тем самым снижают гликемический индекс.
Гликемический индекс пищевого продукта выражается
Доктор Давид Людвиг из Бостонского детского госпиталя провел исследование связи между уровнем гликемического индекса принимаемой пищи и последующим потреблением калорий. Результат убедителен: после еды с высоким гликемическим индексом полные люди потребляли на 81 процент калорий больше, чем поте еды с низким гликемическим индексом. «Быстрое усвоение глюкозы приводит к подъему уровня норадреналина, который побуждает к последующему желанию подкрепиться», - указывает доктор Д. Людвиг.
ПРОДУКТЫ С НИЗКИМ ГЛИКЕМИЧЕСКИМ ИНДЕКСОМ «УСМИРЯЮТ» АППЕТИТ.
Более того, если сочетать в одном приеме пищи несколько продуктов с низким гликемическим индексом (например, яблоко с йогуртом либо творогом), то есть захочется не скоро. За последующей же трапезой Вы не переедите - организм все еще будет находиться под воздействием эффекта предыдущего приема продуктов с низким гликемическим индексом. Вот почему диетологи советуют начинать день не со сладкой сдобы со сладким же кофе, а со сложных углеводов (каш, хлеба из цельного зерна) и молочных и прочих белковых продуктов - у них низкий гликемический индекс.
Необходимо отметить, что химическая обработка продуктов может привести к увеличению гликемического индекса. Так, для примера, индекс кукурузных хлопьев равен 85, а кукурузы, из которой они сделаны, - 70. Картофельное пюре быстрого приготовления имеет индекс 90, а вареный картофель - 70.
Мы знаем также, что качество и количество неперевариваемой клетчатки в углеводе зависит от величины гликемического индекса. Так, мягкие белые булочки имеют индекс 95, белые батоны - 70, хлеб из муки грубого помола - 50, хлеб из цельной муки - 35, очищенный рис - 70, неочищенный - 50.
«Плохие» (быстрые) углеводы
Сюда относятся все углеводы, которые вызывают резкое повышение глюкозы в крови, что ведет к гипергликемии. В основном эти углеводы имеют индекс более 50.
Это в первую очередь белый сахар в чистом виде или в сочетании с другими продуктами, например пирожные, конфеты. Сюда относятся также все промышленно обработанные продукты (особенно хлеб из белой муки), белый рис, напитки (особенно спиртные), картофель и кукуруза.
«Хорошие» (медленные) углеводы
В отличие от «плохих» углеводов «хорошие» только частично усваиваются организмом и не вызывают значительного повышения сахара в крови.
Это прежде всего грубомолотые зерновые и некоторые крахмалосодер- жащие продукты - бобы и чечевица, а также большинство фруктов и овощей (салат, турнепс, зеленая фасоль, лук-порей и т.д.), которые, кроме того, содержат много клетчатки и мало глюкозы.
Факторы, влияющие на скорость всасывания углеводов
Ускоряют всасывание углеводов (повышают гликемический индекс продуктов) следующие факторы:
- Термическая обработка пищи (отваривание) пищи способствует расщеплению сложных углеводов.
- Переработка продуктов (измельчение в пюре, шлифование круп) способствуют ускорению всасывания. Соки всасываются быстрее, чем цельные фрукты.
- 3. Употребление жидкости во время еды увеличивает скорость освобождения желудка, и углеводы быстрее поступают в кишечник, где всасываются в кровоток.
- Употребление глюкозы в чистом виде повышает уровень сахара в крови, но не так сильно, как считалось раньше.
- Поваренная соль ускоряет попадание глюкозы в кровоток.
Замедляют всасывание углеводов (понижают гликемический индекс продуктов) следующие факторы:
- Пищевые волокна (клетчатка) тормозят скорость освобождения желудка и связывают глюкозу в кишечнике.
- Наличие в структуре крахмала в разных продуктах влияет на скорость нарастания концентрации глюкозы в крови: картофель быстро поднимает глюкозу в крови, а рис и макароны - медленно.
- Жиры уменьшают скорость освобождения желудка.
- Крупные куски пищи требуют более длительного времени для переваривания по сравнению с мелкими и замедляют скорость освобождения желудка.
Для всякого диабетического лечения правильное питание имеет решающее значение.
Важнейший компонент организации лечебного питания — знание углеводов и их правильного распределения. Эта квинтэссенция диеты легла в основу программы обучения Австрийского общества диабетиков и должна помочь Вам правильно определять содержание углеводов в употребляемой пище.
Основы диеты при сахарном диабете
Потребление пищи должно соответствовать энергетическим потребностям организма, т.е. должно быть сбалансировано по калориям. Пациенты с избыточным весом должны обязательно стремиться к своему идеальному весу и придерживаться ограничений в пище. Поступление углеводов в организм должно быть строго рассчитано с помощью таблицы по циклу обмена углеводов в организме. В ней показано содержание углеводов в различных продуктах. Необходимо исключить сахар в виде глюкозы, фруктозы, сахарозы. Сахар в естественном виде должен присутствовать только в овощах и молоке. Около 50% энергии должно поступать в виде комплексных углеводов. Они содержатся в картофеле, цельных злаковых, фруктах, салатах, крахмалосодержащих продуктах, таких, как хлеб, рис, тесто. Белков должно поступать из расчета 0,8 г на кг веса. Менее 30% энергии должно поступать за счет жиров. Состав пищи с учетом "балластных" веществ должен быть несколько увеличен. Необходимо ограничить поступление поваренной соли. Из рациона должен быть исключен алкоголь. Поступление холестерина не должно превышать 300 мг в сутки. Чтобы снизить ощущение голода и "сахарного голода", нужно принимать пищу в течение суток дробно (в 5 — 6 приемов).
Руководство к здоровому питанию
Наше питание состоит большей частью из жиров, белков, углеводов, солей и незначительного количества «балластных» веществ.
Почему надо употреблять в пищу меньше жиров? Слишком большое содержание жиров в пище может способствовать возникновению заболеваний сердца и ожирению.
Каким образом можно ограничить потребление жиров? Намазывайте меньше масла или маргарина на хлеб, используйте обезжиренный творог. Избегайте использования жира при приготовлении пищи, отдавайте предпочтение таким методам, как варка, гриль, приготовление пищи на пару.
Животному жиру предпочитайте растительные масла. Употребляйте в пищу больше рыбы и птицы, так как в них содержится меньше жиров. Удаляйте видимый жир из мяса и птицы перед приготовлением. В мясе, колбасе, молоке, молочных продуктах в скрытом состоянии находится жир, поэтому надо употреблять “обезжиренные” варианты этих продуктов. Такие продукты, как пирожные, кексы, шоколад, торты с кремом, выпечка, должны быть исключены из рациона, даже если они предлагаются под маркой диетических продуктов. Исключить орехи.
Почему надо есть меньше соли? Избыточное потребление соли соли может спровоцировать гипертоническую болезнь. Высокое артериальное давление (АД) в свою очередь, может обусловить заболевания сердца и инсульты. Поэтому не досаливайте уже приготовленную пищу. Не употребляй в пищу соленые продукты (чипсы, соленые орехи и т.д.). Попробуйте придать пище пикантный вкус за счёт различных приправ. Ешьте меньше консервированных продуктов. Они содержат соль и глутамат натрия.
Для чего нужно употреблять больше пищи, содержащей растительные волокна? Потребление пищи, богатой растительными волокнами, помогает решить многие проблемы со здоровьем (нормализует стул, препятствует развитию геморроя, дивертикулов кишечника, рака толстой кишки), снижает содержание липидов крови. «Балластные» вещества содержатся в зерновых, овощах и фруктах, также в картофеле, кожуре фруктов. Они дают чувство сытости, замедляют проникновение питательных веществ из кишечника в кровь.
Каким образом получать с пищей больше «балластных» веществ? Ешьте побольше овощей и фруктов, в том числе в натуральном виде. Потребляйте овсяные хлопья, клейковину пшеницы, не очень соленые маслины.
Диабет каждый день ставит новые задачи, которые приходится решать немедленно, не дожидаясь приёма врача.
Вы должны внимательно изучить свой организм в новых условиях жизни с диабетом. Учитесь самостоятельно управлять своим состоянием.
Научитесь с самого начала делать всё правильно и чётко. Это как управление автомобилем – Вы будете автоматически переключать передачи, не задумываясь о своём процессе.
Самоконтроль при сахарном диабете
Основные сведения о сахарном диабете
Основные сведения о сахарном диабете: классификация, причины развития, механизм развития заболевания, клинические признаки, лабораторные критерии

Сахарный диабет 1-го типа (инсулинозависимый диабет, ювенильный диабет) — аутоиммунное заболевание эндокринной системы, основным диагностическим признаком которого является хроническая гипергликемия — повышенный уровень сахара в крови, полиурия, как следствие этого — жажда; потеря веса; чрезмерный либо сниженный аппетит; сильное общее утомление организма; боли в животе; при длительном проявлении болезни и отсутствии диагностики заболевания начинается отравление организма продуктами распада жиров - часто проявляется в виде запаха ацетона от кожи, изо рта.
В отличие от сахарного диабета 2-го типа, характеризуется абсолютной (а не относительной) недостаточностью инсулина, вызванной деструкцией бета-клеток поджелудочной железы. Диабет 1-го типа может развиться в любом возрасте, но наиболее часто заболевают лица молодого возраста (дети, подростки, взрослые люди моложе 30 лет), может быть врождённым. В последнее время наблюдается повышение верхней границы возраста и все чаще 1 типом сахарного диабета заболевают люди от 30 до 40-45 лет.
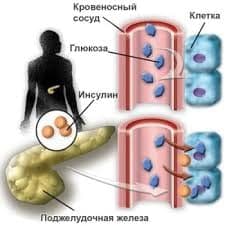
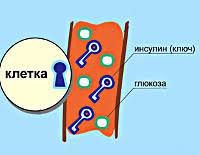
В основе патогенетического механизма развития диабета 1-го типа лежит недостаточность выработки инсулина эндокринными клетками (β-клетки островков Лангерганса поджелудочной железы). Диабет 1 типа составляет 5-10 % всех случаев диабета, чаще развивается в детском или подростковом периоде. Для этого типа диабета характерно раннее проявление симптомов, которые быстро прогрессируют с течением времени. Единственным методом лечения являются пожизненные инъекции инсулина, нормализующие обмен веществ пациента. Без лечения диабет 1-го типа быстро прогрессирует и приводит к возникновению тяжёлых осложнений, таких как диабетическая кардиомиопатия, инсульт, почечная недостаточность, диабетическая ретинопатия, диабетическая язва стопы, кетоацидоз и диабетическая кома, которые приводят к инвалидности или заканчиваются смертью пациента.
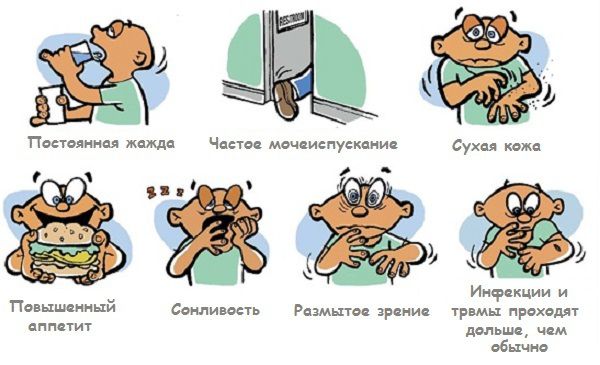
Признаки и симптомы сахарного диабета 1 типа:
- Очень хочется пить
- Мочеиспускание частое
- Быстрая потеря веса
- Чувство голода очень сильное
- Чувство крайней слабости и усталости
- Тошнота, рвота, раздражительность
Основные дифференциально-диагностические признаки сахарного диабета 1 типа:
|
Признак |
Сахарный диабет 1 типа |
|
Распространенность |
10-15 % |
|
Наследственность |
Не характерна |
|
Масса тела |
Чаще снижена |
|
Характер начала заболевания |
Быстрое развитие симптомов |
|
Возраст |
Чаще 15-24 года |
|
Симптоматика |
Резко выражена |
|
Риск кетоацидоза |
высокий |
|
Инсулинрезистентность |
нет |
|
Ответ на терапию ПСП |
отсутствует |
|
Потребность в инсулине |
пожизненная |
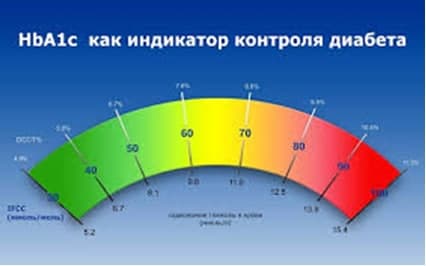
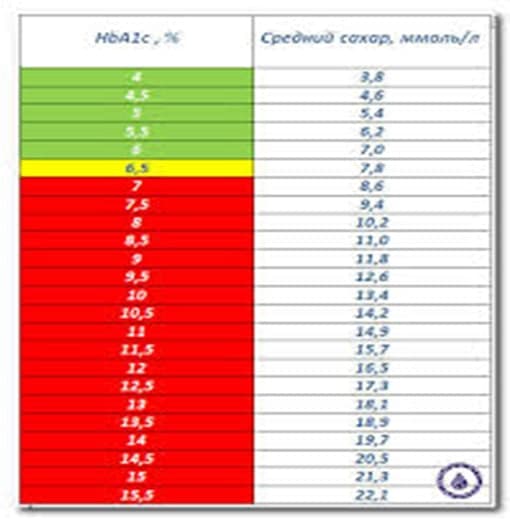
Для постановки диагноза сахарный диабет при отсутствии очевидных симптомов необходимо получить не менее двух результатов анализов, находящихся в «диабетическом» диапазоне:
- гликемия натощак, и / или
- гликемия в ходе теста толерантности к глюкозе, и / или HbA1
Гликемию определяют:
- Натощак
- Через 2 часа после нагрузки 75г глюкозы
- Случайно
Определение гликемии может проводится как в капиллярной, так и в венозной крови, предпочтительно определение в венозной крови. Глюкометры являются средствами самоконтроля и не должны применяться для диагностики сахарного диабета. Практически все глюкометры калиброваны по плазме венозной крови
Норма гликемии натощак:
- в капиллярной крови 3,3 – 5,5 ммоль/л
- в плазме венозной крови 3,9 – 6,0 ммоль/л
Критерии диагностики нарушений углеводного обмена
|
Показатель |
Норма |
Преддиабет |
Диабет |
|
Гликемия, ммоль/л |
(не менее 2-х раз) |
||
|
натощак, цельная капиллярная кровь |
< 5,6 |
> 5,6 < 6,1 нарушенная гликемия натощак |
> 6,1 |
|
натощак, плазма венозной крови |
< 6,1 |
> 6,1 <7,0 нарушенная гликемия натощак |
> 7,0 |
|
через 2 часа после нагрузки 75г глюкозы |
< 7,8 |
>7,8 <11,1 нарушенная толерантность к глюкозе |
> 11,1 |
|
НвА1с, % |
< 5,7 |
>5,7 <6,5 |
> 6,5 |
Детский алкоголизм

Алкоголизм - тяжкое психическое заболевание с постепенно нарастающими симптомами. Любая его форма негативно сказывается на здоровье человека. В настоящее время в России около 5 миллионов людей, зависящих от спиртного. Но еще больше заставляет задуматься статистика, которая определяет, что из этого количества 12 тысяч детей. Детский алкоголизм опасен, т.к. употребление спиртного наносит непоправимый вред. Появление пьющего ребенка с семье- это всегда неприятный сюрприз, вызывающий недоумение родителей. Основные причины возникновения детского алкоголизма:
- отношение к алкоголю в семье. Большинство несовершеннолетних, продуют спиртные напитки за праздничным столом дома и предлагают алкоголь сами родители. И таким образом алкоголь воспринимается маленьким человеком как нечто положительное.
- Ребенок стремится вести себя как взрослый, желая быстрее вырасти. Ребенок начинает повторять за родителями, и стремиться быстрее попробовать алкоголь. Поэтому эксперты категорически не рекомендуют пить при детях.
- Компания сверстников на улице. В силу возрастных особенностей ребенок отличается повышенной внушаемостью и желанием походить на знакомых людей. Поэтому очень важное место занимает окружение ребенка, в котором он находиться. Пьющие подростки пользуются авторитетом, поэтому ребенок стремиться подражать им и пробует алкоголь. Подобное явление считается первым признаком подросткового алкоголизма.
- Большое значение имеет также социальная запущенность и проблемы семейных отношений, отсутствие контроля за ребенком со стороны родителей.
К чему может привести алкоголь?
Алкоголь оказывает разрушительное воздействие на не окрепший организм, так как этиловый спирт смешивается в процесс развития и становления растущего организма. Прежде всего возникают проблемы в перечень которых входит:
- появление функциональных изменений печени, развивается цирроз,
- возникают проблемы с поджелудочной железой,
- проблемы с сердечно-сосудистой системой,
- развивается почечная недостаточность,
- отмечается общее снижение способности организма противостоять болезням,
- нарушаются функции мозга, так как происходит дистрофическое изменение мозговой ткани.
Детская психика менее устойчива к появлению зависимости от этилового спирта. Поэтому привыкание к нему наступает очень быстро и требуется около года, чтобы диагностировалось заболевание. Чаще всего страдают дети от 10-12 лет. Основной удар принимает на себя нервная система ребенка. Развиваются психозы, появляется гиперактивность и невротические расстройства. Находясь под постоянным действием этила ребенок может замкнуться в себе, стать апатичным, безразличным ко всему. Часто дети становятся агрессивными вспыльчивыми и склонными к противоправным поступкам. Так же характерна нарушение памяти, невозможность сконцентрировать внимание.
При отсутствии медицинской помощи дети быстро деградируют как личность, и вернуть их к нормальной жизни практически невозможно. Как правило ребенок алкоголик становиться инвалидом и погибает не дожив до зрелого возраста.
Симптомы детского алкоголизма:
- прогулы в школе,
- ухудшение результатов в учебе,
- появление других интересов и другая компания,
- пассивность и скрытность,
- хулиганские наклонности,
- агрессивность и воровство.
Одновременно с психическими признаками появляются физиологические:
- перегар,
- красное лицо,
- замедленные движения,
- тошнота, рвота,
- головные боли,
- спутанная речь,
- потеря веса или появление полноты.
Лечение.
Справиться с проблемой всегда можно, если обратиться к помощи наркологом и психологов, причем чем раньше, тем лучше. В начале можно обойтись без медикаментов. Если не удается справиться, то необходима стационарная помощь. Она включает дезинтоксикационную терапию и нормализацию работы внутренних органов. Очень важно, чтобы в момент лечения ребенок чувствовал поддержку родителей.
Профилактика.
Профилактика детского алкоголизма должна проходить одновременно в нескольких направлениях:
- это создание в семье здорового образа жизни,
- отказ от употребления алкоголя,
- рациональное питание,
- соблюдение режима дня и сна,
- создать условия для занятий спортом и другими видами деятельности,
- контроль за окружением ребенка.
Пищевая аллергия
Пищевая аллергия – это наиболее из распространенных аллергических состояний обусловленное непереносимостью соединений в составе некоторых продуктов питания. Проявления заболевания разнообразны: кожные, нарушения ЖКТ, а так же возможны системные анафилактические реакции.
В последнее время отмечается увеличение частоты развития повышенной чувствительности к продуктам питания, что особенно характерно для развитых стран. Около половины людей, страдающих пищевой аллергией – это дети до 12 лет. Так же имеет место наследственная предрасположенность.
Причины пищевой аллергии являются:
- реакцию чаще всего провоцируют антигены, они легко преодолевают агрессивную среду желудка, что ведет к проявлению реакции организма. В большом количестве они находятся в цельном молоке, яйцах, рыбе, злаках, цитрусовых, орехах, и др.,
- наследственная предрасположенность, когда происходит сбой в иммунитете,
- возрастные особенности развития пищеварительной системы, так как у детей высокая проницаемость стенок желудка, кислотность ниже, и другой состав микрофлоры кишечника.
Следует отметить что, по мнению специалистов формированию аллергии способствует нарушение диеты во время беременности, а также отказ от кормления грудью и перевод ребенка на искусственное вскармливание в раннем возрасте. Наиболее частые продукты и добавки, вызывающие аллергию:
- растительная пища: клубника, смородина черная, ежевика, ананас, дыни, гранат, цитрусовые, помидоры, орехи, мед, грибы, пшеница, соя, шоколад, морковь и др.,
- животные: молоко, яйца, мясо курицы, морепродукты, копчености.
- добавки: красители, ароматизаторы, консерваторы, загустители, усилители вкуса и др.
Клиническая картина патологии разнообразна, однако чаще всего появляются кожные симптомы в течении двух часов после приема пищи. Развивается зуд, высыпания различной локализации, появляется крапивница, а также отечность кожи рук, лица, шеи, кроме того могут появляться боли в животе, вздутие, тошнота, рвота, диарея.
Осложнения: самым тяжелым осложнением является анафилактический шок, он развивается из-за гиперчувствительности к какому-то аллергену. Симптомами его проявления считаются проблемы с дыханием (отдышка), отек шеи, языка, измененная речь, спутанность сознания. Если все выше перечисленное имеет место необходимо вызвать «скорую помощь», даже если все проявления впервые.
При не ярко выраженных симптомах можно принять меры самостоятельно: срочно убрать продукт, вызвавший острую реакцию, дать сорбенты- они позволяют связать и вывести аллерген. К ним относят: активированный уголь, смекту, полифепан, энтеросгель, лактофильтрум. Поставить очистительную клизму и дать антигистаминный препарат и обратиться к врачу. Следует помнить, что антигистаминных препаратов очень много, они разнообразны по составу и действию, самостоятельно назначать не рекомендуется. Если ребенок уже принимает препарат, то его следует принять.
При кожных проявлениях можно применить местное лечение с применением мазей содержащих антигистаминные препараты. Лечение пищевой аллергии сложно и долгосрочно. Большое значение имеет диета. Потребуется ограничить или исключить готовые к употреблению продукты: макаронные изделия, хлопья, пироги, пирожные, пряники, цветной зефир, карамель, также исключить фруктовые соки, желатин, маринады, соусы.
Есть разные варианты лечебного питания:
1.Беззлаковая диета: когда предпочтение отдается мясу, овощам, фруктам, кисломолочной продукции.
2.Диета с отказом от яиц и продуктов их содержащих.
3.Диета с отказом от молока. Исключаются молочные каши, творог, кондитерские изделия, сливочное масло. Меню состоит в основном из мяса и овощей.
4.Диета с исключением молока, злаков и яиц.
При обращении к врачу педиатру или аллергологу вам назначат ту или иную диету, кроме того необходимо вести дневник, это поможет выявить аллерген.
В пищу можно употреблять: мясо говяжье, супы овощные, крупяные, масло оливковое, подсолнечное, картофель отварной, каши- гречневая, овсяная, рисовая, огурцы свежие, яблоки печеные, арбуз, сахар, чай, компоты из яблок и слив.
Профилактика.
Основу профилактики составляет отказ от того, что вызывает реакцию организма. Особенно это касается продуктов с так называемой с высокой аллергенной потенцией. Следует внимательно читать этикетки на продуктах, содержащих основные сведения о качественном и количественном составе. Обязательно обратиться в врачу, который проведет диагностику и назначит своевременное лечение.
Иммунизация против коронавирусной инфекции
Острые кишечные инфекции

Кишечные инфекции – это группа инфекционных заболеваний, поражающая желудочно-кишечный тракт. Симптомами являются: диарея (понос), боли в животе, тошнота, рвота, высокая температура и др. причиной возникновения ОКИ являются:
1. Бактерии. (сальманелла, шигелла, стафилококк, и пр.)
2. Вирусы (ротовирус, энтеровирус, аденовирус и др.)
3. Простейшие (лямблии, амебы и пр.)
Пути заражения различны:
-Плохо помытые овощи и фрукты,
-не свежие или недостаточно обработанные термически продукты питания,
-грязные руки,
-купание в водоемах с попаданием в рот воды,
-воздушно-капельный путь, т.е при контактах с больными и носителем.
Характеристика симптомов при заражении острых кишечных заболеваниях
В ротовирусной инфекции (кишечный грипп) чаще всего болеют дети, в результате перенесенного заболевания формируется частичный иммунитет, последующее заболевание протекают легче. Вспышки ротовирусной инфекции обычно предшествуют эпидемиям гриппа. Заболевания начинается остро: возникает рвота, повышается температура тела, появляется жидкий стул (до 10-15 раз в сутки), стул желто-серого цвета, глиноподобного характера, также встречается легкий насморк, боль в горле, общее недомогание, отсутствие аппетита.
Для сальмонеллеза характерна заражение при употреблении в пищу яиц птицы, но возможно также мяса или рыбы, решающую роль играет плохая термическая обработка или неправильное хранение их. Заболевание встречается преимущественно в теплое вре6мя года. Возможен и контактно- бытовой путь заражения, так, как сальмонелла очень устойчивая во внешней среде. Симптомами заболевания является повышение температуры тела, рвота, жидкий стул (до 10 раз и больше), имеющего характер «болотной тины», зеленого цвета, боль в области пупка или по всему животу, вздутие, недомогание, общая слабость, обезвоживание.
Дизентерия характеризуется тяжелым течением заболевания, повышением температуры тела, рвотой, жидкого стула с примесью крови, болями в животе, спазмами, общей интоксикацией, слабость головокружение, головная боль. Пути передачи заболевания бытовой (непосредственно соприкосновением с больным), пищевой (с грязных рук), водный (при употреблении зараженной воды из открытых водоемов).
Энтеровирусная инфекция: заражение происходит при купании в водоемах в которые идет не очищенных бытовых отходов. Для нее характерны тошнота, рвота, температура тела, головная боль, боль в животе, жидкий стул, также может присоединиться поражение мозговых оболочек (серозный менингит), который проявляется ухудшением общего состояния, интоксикацией, судорогами, на коже появляется сыпь.
Стафилококковая пищевая кишечная инфекция возникает в результате употребления в пищу продуктов, зараженных стафилококком, или нарушение правил приготовления и хранения продуктов. Симптомами инфекции является острое начало, тошнота, рвота, боль в животе, жидкий стул.
Эшерихиоз (возбудителем является кишечная палочка). Заражение происходит контактно-бытовым путем. Заражаются дети чаще всего от взрослых, для которых кишечная палочка практически не патогенна, но возможно заражение через продукты. Начало острое: температура до 390, тошнота, рвота обильная «фонтаном». Затем появляется жидкий оранжевый стул с белыми комочками, вздутие живота, общая слабость, потеря аппетита, головные боли.
Лечение
Лечение заболеваний обычно начинается сразу с вызова врача на дом, который назначит лечение и обследование направленное на идентификацию возбудителя. Основным направлением является борьба с болезнетворным возбудителем. Для этого применяются противомикробные, противовирусные, антибактериальные лекарственные средства. Так же назначаются средства, поддерживающие работу желудочно-кишечного тракта и восстанавливающие микрофлору. Рекомендуется так же соблюдать питьевой режим и назначается симптоматическая терапия. Кроме того, существуют народные средства: рисовый отвар, отвар коры дуба, отвар ромашки и др. Большое значение имеет соблюдение диеты: питание должно быть щадящим, легко усвояемым, прием пищи должен быть частым маленькими порциями. Следует исключить сырые овощи, фрукты, сырое цельное молоко, жаренное, острое и сладости.
Особенности ухода за больными ОКИ
За время появления симптомов ОКИ необходимо оказать первую помощь и обязательно обратится к врачу, который назначит индивидуальный курс лечения. Зараженному человеку следует оказать первую доврачебную помощь:
-изолировать инфицированного от окружающих,
-больному нужно давать обильное питье, небольшими количеством, но часто, можно смачивать губы салфеткой пропитанной водой,
-уложить на бок, если есть рвота и подставить емкость,
-расстегнуть или снять стесняющую одежду,
-проветрить помещение,
-нельзя давать пищу, делать очистительные клизмы до прихода врача,
-запрещено прикладывать грелку.
Категорически запрещено заниматься самолечением!

Профилактика ОКИ
1. Соблюдение личной гигиены: возвращаясь с улицы или после посещения туалета, необходимо мыть руки с мылом.
2. Соблюдать правила приготовления пищи: овощи и фрукты должны подвергаться тщательному мытью с мылом, а зелень и ягоды замачиванием в течении 10-15 мин. в воде, а затем ополаскиванию проточной водой.
3. Соблюдать температурный и временной режим хранения скоропортящихся продуктов, а также правила термической обработки мяса, рыбы.
4. Купаться следует только в строго отведенных местах.
5. Не допускать контакта между сырыми и готовыми продуктами.
6. Содержать место приготовления еды в чистоте, не использовать одну разделочную доску для всех продуктов.
7. Защищать пищу от насекомых: мух, грызунов и др.
8. Использовать только качественную чистую воду или кипяченную для питья.
9. Употреблять пищу по возможности сразу после приготовления.
10. Тщательно подогревать заранее приготовленную пищу.
Слова тоже ранят

Онлайн - приём, регистрация и рассмотрение телефонных и письменных обращений граждан по вопросам ОМС, а также их информирование по сути заданных вопросов.
Детская городская поликлиника №2
 (8634)62-37-94. ПРИЕМНАЯ ГЛАВНОГО ВРАЧА
(8634)62-37-94. ПРИЕМНАЯ ГЛАВНОГО ВРАЧА
О поликлинике
Поликлиника оказывает медицинские услуги детскому населению в возрасте от 0 до 17 лет Читать далее...
ЛИЦЕНЗИЯ Министерства Здравоохранения РО
№ Л041-01050-61/00323869 от 25 декабря 2018 года на осуществление медицинской деятельности